Ehlers-Danlos syndrom
-
ICD-10-SE
Q79.6 Ehlers-Danlos syndrom
Vårdnivå och samverkan
Primärvård
- Primär bedömning
- Efter diagnos, behandling av vissa patienter med hypermobil EDS (hEDS)
Specialiserad vård
- Diagnostisering av alla former av EDS, behandling och uppföljning i de flesta fall
Bakgrund
Denna rekommendation gäller främst Ehlers-Danlos syndrom av hypermobilitetstyp (hEDS). Några av diagnoskriterierna för klassisk EDS och vaskulär EDS nämns kortfattat.
Ehlers-Danlos syndromen (EDS) omfattar 14 olika ärftliga bindvävssjukdomar med generell hypermobilitet i leder, övertöjbar hud (hudbristningar, defekt ärrläkning) samt allmän vävnadsskörhet.
Klassisk EDS
Huvudkriterier är extremt övertöjbar hud, atrofisk ärrbildning (cigarrettpappersliknande) samt generell hypermobilitet.
Underkriterier är exempelvis mjuk sammetsaktig hud, molluscoida pseudotumörer, epikantusveck, hernia, luxationer och ökad benägenhet att få blåmärken.
Molekylärgenetisk testning bör göras för att ställa diagnos.
Vaskulär EDS
Huvudkriterier är exempelvis familjär förekomst, artärruptur i unga år (exempelvis rupturerat aorta-aneurysm), spontan sigmoideumperforation (utan annan tarmpatologi) och uterusruptur (utan tidigare sectio).
Underkriterier är till exempel underhudsblödningar, spontanpneumothorax, acrogeria (åldrad hud på fingrar och tår), klumpfot, kongential höftledsluxation, karakteristiskt utseende (stora ögon, smal näsa, tunna läppar) och varicer före 30 års ålder (utan tidigare graviditet).
Molekylärgenetisk testning bör göras för att ställa diagnos.
EDS av hypermobilitetstyp (hEDS)
Tre specifika diagnoskriterier krävs för hEDS. Inget molekylärgenetiskt test kan i dagsläget påvisa hEDS.
Hypermobilitetsspektrumstörning och hEDS
Det finns många likheter i symtombilden mellan hypermobilitetsspektrumstörning (HSD) och hEDS. Tidigare gjordes ingen skillnad mellan tillstånden, som kan förekomma hos olika individer inom samma familj.
Sedan 2017 skiljer man mellan HSD och hEDS. För diagnosen hEDS krävs en rad mycket specifika kriterier, främst extra-artikulära. Funktionsnedsättning är inte obligat vid hEDS.
Klassifikationen kan komma att revideras.
Epidemiologi
Prevalens för olika typer av EDS:
- klassisk EDS: 0.5–1/10 000
- vaskulär EDS: 2–3/1 000 000
- hEDS: cirka 2/10 000*
- som jämförelse: HSD: > 300/10 000.
*På grund av tidigare sammanblandning mellan hypermobilitetssyndrom och hEDS är siffran osäker.
Etiologi
De olika EDS-formerna har varierande nedärvningsmönster och penetrans. Den molekylärgenetiska bakgrunden är känd för alla utom för hEDS.
Förklaringsmodell
Samband mellan hypermobilitet och symtom från rörelseapparaten:
- Det neuromuskulära överarbete som krävs för att hålla leder på plats, tros bidra till muskulär trötthet och värk.
- Ledbelastning i ytterlägen ger risk för belastningsskador och degenerativa förändringar.
- Kompensatorisk felbelastning kan förvärra nociceptiv smärta och ge upphov till komplexa smärttillstånd som nociplastisk smärta.
- Avvikelse i bindvävens strukturella uppbyggnad tros vara orsaken till symtombilden.
Samsjuklighet
Samsjuklighet är vanligt, men krävs ej för diagnos. Genesen är okänd. Exempelvis ses:
- ökad uttröttbarhet
- postural ortostatisk takykardisyndrom (POTS) med yrsel och svimningskänsla
- magtarmrubbningar, till exempel IBS
- gynekologiska besvär, exempelvis menorragi, foglossning, prolaps
- blåsrubbningar
- huvudvärk
- ospecifik överkänslighet mot födoämnen
- psykiska problem som ångest, depression, sömnsvårigheter
- ökad förekomst av neuropsykiatriska tillstånd och bipolär sjukdom.
Utredning
Diagnosen hEDS bör ställas av läkare eller annan vårdpersonal med särskild kunskap om tillståndet.
Symtom
- Smärtor i senfästen, leder och muskler
- Sub-/luxationer, återkommande spontana eller volontära, som patienten själv kan reponera, till exempel axelled eller patella
- Överrörlighet, upphakningar, luxationer och värk i käkled och käkmuskler (temporomandibulär dysfunktion)
- Ökad blödningsrisk vid tandextraktion, lättblödande gingiva, spontanfrakturer i tänder (vanligare än i normalbefolkningen)
- Lätt att få blåmärken
Anamnes
- Hereditet för överrörlighet i kombination med ledbesvär, känd HSD eller EDS
- Led- och muskelsmärtor under barndomen
Frågeformulär 5-PQ
5-part questionnaire (5-PQ) är ett frågeformulär med 5 frågor om överrörlighet tidigare i livet.
- Kan du nu, eller har kunnat, böja dig med raka knän och ha handflatorna mot golvet?
- Kan du nu, eller har du kunnat, böja din tumme ända till underarmen?
- Som barn, kunde du då roa dina kamrater med att böja din kropp i konstiga positioner eller kunde du gå ner i spagat (utan att ha tränat på det)?
- Som barn eller tonåring, hände det mer än 1 gång att knäskål eller axelled hamnade ur led?
- Anser du dig själv vara överrörlig?
Status
- Ledstatus inklusive Beightonskalan
- Hud – ökad töjbarhet, breda ärr (dock ej så uttalat som vid klassisk EDS)
- Mun – tandträngsel och hög eller smal gom
- Hjärta (klaffel)
- Blodtryck, liggande och stående (ortostatism)
- Riktat status och smärtanalys vid behov
Beightonskalan
Ledrörligheten minskar naturligt med åldern, varför poänggränserna för positiv Beighton är åldersberoende. Tidigare skador kan försvåra bedömning enligt Beightonskalan och då kan frågeformuläret 5-PQ användas som komplement.
Överrörlighet på en sida ger 1 poäng, bilateralt 2 poäng. Maxpoäng är 9. Undersök:
- översträckning av lillfinger (bakåtböjning) minst 90 grader med handflatan liggande på bordet
- palmarflexion av handled och böjning av tumme till volarsidan av underarmen
- översträckning av armbåge minst 10 grader
- översträckning av knä minst 10 grader
- framåtböjning av ryggen med raka knän och handflatorna i golvet.
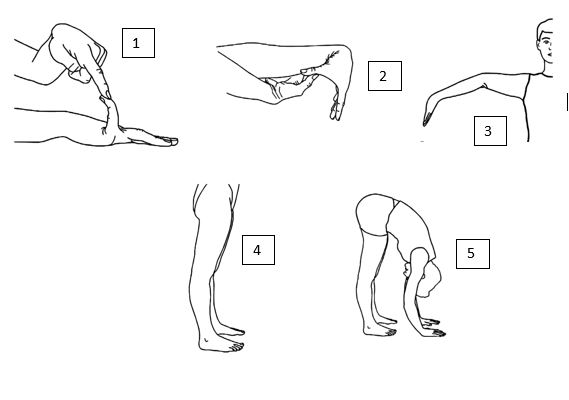
Beightonskalan
Handläggning vid utredning
Om misstanken om hEDS är låg hos en patient med hypermobilitet och funktionsnedsättning bör patienten bedömas utifrån HSD.
Laboratorieprover
Överväg prover för att utesluta andra orsaker som exempelvis autoimmun och reumatologisk sjukdom, anemi och hypothyreos.
Prover
Hb, vita, trombocyter, glukos, kalium, calciumjon, kreatinin, TSH, CRP, SR
Diagnoskriterier
Diagnoskriterier för hEDS
För att ställa diagnosen hEDS krävs att alla tre kriterierna I–III är uppfyllda.
I) generell hypermobilitet, vilket hos vuxna motsvarar minst 5 poäng på Beightonskalan alternativt minst 4 poäng på Beightonskalan och minst 2 ja-svar på frågeformuläret 5-PQ.
II) Minst två av A, B och C:
- A = minst fem av Tolv viktiga fynd vid hEDS
- B = en förstagradssläkting (barn, syskon eller förälder) med konstaterad hEDS
- C = minst ett kriterium för muskuloskeletala komplikationer.
III) Uteslutande av:
- annan EDS (överväg vid ovanligt skör hud)
- andra ärftliga eller förvärvade bindvävssjukdomar (även autoimmuna reumatologiska)
- vissa andra sjukdomar (som neuromuskulära eller skelettdysplasier).
Tolv viktiga fynd vid hEDS
- Ovanligt mjuk eller sammetsaktig hud
- Elasticitet – minst 1,5 cm övertöjbarhet i hud på volart icke-dominant underarm (mycket uttalad övertöjbarhet talar för klassisk EDS)
- Striae – oförklarliga
- Piezogena papler – små runda fetthernieringar på hälarna som syns i stående (ses hos 10–20 % av alla människor)
- Fingrar – araknodaktyli (långa, spindelaktiga). Om förekomst, verifiera med positiva tum- och handledstest (Steinbergs respektive Walkers tecken)
- Armar – långa, armspann/kroppslängd ≥ 1,05
- Atrofisk ärrbildning – på minst två ställen (men uttalat cigarrettpappersaktig hud eller hemosiderininlagring talar istället för klassisk EDS)
- Bukväggsbråck – återkommande eller multipla (som navel-, ljumskbråck)
- Prolaps i bäckenbotten, rektalt eller uterus, utan predisponerande förhållanden
- Mun – tandträngsel och hög/smal gom
- Hjärta – ultraljudsverifierad mitralisklaffsprolaps
- Kärl – aortarotdilatation > 2 standarddeviationer (Z-score > +2)
Kriterier för muskuloskeletala komplikationer
- Muskuloskeletal smärta i ≥ 2 extremiteter dagligen i ≥ 3 månader
- Kronisk generaliserad smärta i ≥ 3 månader
- Atraumatiska ledluxationer ≥ 3 gånger i samma led eller ≥ 2 gånger i minst 2 olika leder vid olika tillfällen
- Medicinskt konstaterad atraumatisk ledinstabilitet i ≥ 2 leder
Differentialdiagnoser
Hypermobilitetsspektrumstörning (HSD)
HSD är en viktig differentialdiagnos. HSD och hEDS kan förekomma hos olika individer inom samma familj.
Likheter:
- ofta likartad klinisk bild
- graden av funktionsnedsättning kan vara lika stor
- behandlingen riktas mot funktionsnedsättningen.
Olikheter:
- för diagnosen hEDS krävs en rad mycket specifika kriterier
- för diagnosen HSD krävs funktionsnedsättning, vilket inte är nödvändigt för hEDS.
Andra differentialdiagnoser
- Annan form av Ehlers-Danlos syndrom eller annan ärftlig bindvävssjukdom, exempelvis Marfans syndrom
- Kronisk smärta av annan genes (fibromyalgi) – kan även förekomma samtidigt, en del patienter kan ha missad hypermobilitet
- Osteoporos, kotkompressioner – kan även förekomma samtidigt och vara sekundära till långvarig inaktivitet
- Reumatisk sjukdom, andra autoimmuna sjukdomar
Behandling
Handläggning vid behandling
- Pedagogiska insatser, inklusive diagnos med förklaringsmodell, är en förutsättning för adekvat behandling.
- Värdera, utifrån symtombild, om multiprofessionella insatser behövs.
- Bemöt föräldrars eventuella oro för överrörlighet och risk att utveckla hEDS eller HSD hos deras barn. Vid behov remittera barnet till rätt instans.
- Behandla smärta och eventuell samsjuklighet sedvanligt.
Vid lokalbedövning
Det kan vara svårt att uppnå god lokalbedövning vid kirurgi och tandbehandling. Orsaken är oklar, en teori är att bedövningen sprids i den luckra vävnaden och därmed inte ger fullgod effekt. Större doser kan krävas och anslagstid kan vara längre.
Vid blödning och suturer
- Vid skador med risk för blödning, lägg tryckförband.
- Sy med försiktighet och med fler suturer än normalt.
- Låt suturerna sitta kvar längre än vanligt.
Fysioterapi
Specifika interventioner saknar brett vetenskapligt stöd, men klinisk erfarenhet talar för några fokusområden inom fysioterapin. Denna är specifik för hypermobilitet med funktionsnedsättning.
Kroppsmedvetenhet
Ge patientinformation om ledernas anatomi och biomekanik vid rörelser och belastning för att minska risk för felbelastning, ledpåverkan och uttröttbarhet. I all träning, ta hänsyn till ledbelastning genom lämpliga utgångsställningar.
Träna kroppsmedvetenhet för att optimera hållning (stående och sittande), undvika ytterlägesbelastning i leder och minska spänning i hyperaktiv muskulatur.
Stabiliseringsträning
Träna proprioception och neuromuskulär kontroll samt styrka och uthållighet för bättre dynamisk stabilisering kring lederna.
Kondition och avslappning
Låt patienten välja konditionstränande aktivitet utifrån intresse och förmåga. Avspänningsträning är viktigt för återhämtning och för att reducera muskelspänningar och minska smärta.
Hjälpmedel
TENS kan provas som smärtlindring vid behov.
Stabiliserande ortoser kan hjälpa för att minska skaderisk, uppnå ökad funktion samt optimal aktivitet och delaktighet. Eventuella gånghjälpmedel ska vara så stabila och lätta som möjligt.
Arbetsterapi
Aktiviteter i dagliga livet (ADL)
Bedöm primär ADL-nivå och behov av hjälpmedel för att kunna sköta personlig hygien, äta och kommunicera. Bedöm sekundär ADL-nivå och behov av hjälpmedel för boende, arbete, utbildning och fritid.
Ge råd om ergonomi. Rekommendera praktiska redskap och hjälpmedel som underlättar utförandet av vardagliga aktiviteter.
Stabiliserande ortoser kan hjälpa för att minska smärta, uppnå ökad funktionsförmåga samt optimal aktivitet och delaktighet. Ge stöd för träning i aktivitet med ledskydd och rörelsekvalitet.
Vila och återhämtning
Se över vardagen för att hjälpa patienten att dosera sin energi och spara till viktiga aktiviteter. Ge råd om viloställningar och vid behov hjälpmedel som specialkudde, uppresningsstöd eller glidlakan.
Arbetsrelaterad funktionsförmåga
Ökad risk för arbetsrelaterade skador kan ses vid hög fysisk eller mental belastning. Strukturerad funktionsförmågebedömning via fysioterapeut och arbetsterapeut rekommenderas för att identifiera olämpliga arbeten eller arbetsuppgifter. ICF-klassifikation av funktionstillstånd, funktionshinder och hälsa kan med fördel användas vid bedömningen.
Fysiska riskfaktorer är exempelvis statiskt arbete i olämpliga positioner och hög belastning.
Mentala riskfaktorer är exempelvis hög psykosocial belastning med stor arbetsmängd, högt tempo, monotoni, oklara förväntningar, motstridiga krav eller lågt inflytande.
Arbetet bör organiseras med möjlighet till pauser för återhämtning.
Psykologisk och psykosocial behandling
Vid behov, rekommendera kontakt med psykolog eller kurator för samtalsbehandling, information om samhällets stöd och om patientföreningar.
Beakta barns behov av råd och stöd när en förälder har varaktig nedsättning i funktion, aktivitet och delaktighet.
Utbildning och stöd
Ge patientinformation med individanpassad förklaring om hur hypermobilitet kan bidra till värk och ibland funktionsnedsättning.
Läkemedelsbehandling
Samma behandlingsprinciper som vid andra kroniska smärttillstånd gäller.
Remissrutiner
Remissindikation till specialiserad vård
- Misstanke om något av Ehlers-Danlos syndrom, skicka remiss till Smärtrehabmottagning, SUS Lund för utredning och diagnostik.
- Recidiverande axelleds-/patellaluxation, skicka remiss till ortoped vid behov för bedömning av eventuell kirurgisk stabilisering.
- Smärta med stora konsekvenser för patienten (till stor del styr patientens livsföring) skicka remiss till Smärtrehabmottagning, SUS Lund.
- EDS och samtidiga problem i käke, skicka remiss till käkkirurgisk klinik.
Remissindikation till primärvård
- Okomplicerade, färdigutredda fall av hEDS
Sjukskrivning
Partiellt nedsatt arbetsförmåga föreligger ofta hos patient med hEDS och funktionsnedsättning.
Komplikationer
Komplikationer vid hEDS:
- hög skaderisk föreligger vid kontaktsporter
- ökad risk för långvarig nacksmärta efter olycka finns
- ofta ses sämre resultat vid ortopediska ingrepp
- ökad blödningsbenägenhet förekommer.
Om innehållet
Publicerat: 2022-04-26
Giltigt till: 2024-12-31
Faktaägare: Allmänläkarkonsult Region Skåne

