Läkemedelsbehandling vid diabetes
Denna sida är en fördjupning om läkemedelsbehandling vid diabetes och injektionshjälpmedel vid insulinbehandling. Läkemedel som ej omfattas av läkemedelsförsäkringen eller som utgått presenteras ej.
Läkemedelsbehandling vid typ 2 diabetes (utom insulin)
-
Metformin
Metformin är sedan länge en hörnsten i behandling av diabetes typ 2. Det sänker blodsocker effektivt, har minimal risk för hypoglykemi och ger ingen viktökning, dessutom till en låg kostnad. Man kan förvänta sig en sänkning av HbA1c med 8-20 mmol/mol efter upptitrering.
Dosering
Gastrointestinala biverkningar är vanliga men kan undvikas eller mildras om man tar metformin till måltid och vid start börjar med låg dos (500 mg x 1) och titrerar upp till optimal dos (1000 mg x 2) under 4–6 veckor.
Metformin i dos upp till 1000 mg x 2 rekommenderas under förutsättning att eGFR > 45 ml/ min/1,73m2.
- Vid eGFR 30-45 ml/min/1,73m2 är högsta dos 500 mg x 2.
- Vid eGFR < 30 ml/ min/1,73m2 ska metformin sättas ut.
Försiktighet
En ovanlig men allvarlig komplikation vid metforminbehandling är laktatacidos. En möjlig orsak till komplikationen är att läkemedlet hämmar glukoneogenesen. Metformin ska därför undvikas vid allvarlig leversjukdom. Leversteatos, som ofta ses vid diabetes typ 2, är dock ingen kontraindikation. Tillstånd med ökad laktatproduktion så som grav hjärtsvikt, respiratorisk insufficiens med acidosbenägenhet eller grav perifer ischemi utgör kontraindikation för metformin. Vid svåra akuta sjukdomstillstånd med ökad laktatproduktion i kombination med nedsatt njurfunktion (till exempel sepsis, cirkulationssvikt, hjärtinfarkt, allvarligt trauma med mera) ska metformin sättas ut.
Metformin ska (liksom ACE-hämmare, ARB, diuretika, SGLT2-hämmare, NSAID med mera) sättas ut vid tillstånd med ökad vätskeförlust (gastroenterit, hög feber med mera) men sätts inte in igen förrän vätskebalansen är återställd. Patienten ska informeras om detta, förslagsvis muntligen och skriftligen. Av samma skäl bör metformin inte användas om problem med vätskeintaget föreligger, till exempel bör det avslutas vid framskriden palliativ vård.
Information till dig som använder läkemedel som innehåller Metformin (pdf)
Metformin och röntgenkontrastmedel:
Undersökningar med jodhaltiga intravaskulära kontrastmedel kan påverka njurfunktionen övergående eller permanent. Nationella rekommendationerna för metformin i samband med röntgenundersökningar med intravenöst kontrastmedel tillämpas i Region Skåne.Metformin har tidigare alltid satts ut i samband med röntgen där kontrastmedel används men detta behövs oftast inte göras. Däremot, för patienter med måttligt till kraftigt nedsatt njurfunktion (eGFR < 45 ml/min/1,73m2) eller inför angiografier kan man som tidigare sätta ut metformin. Är detta inte gjort så gör röntgenavdelningen det och ber patienten att efteråt uppsöka sin behandlande läkare/diabetessköterska för kontroll av njurfunktion och eventuell återinsättning.
-
SGLT2-hämmare
- Dapagliflozin (Forxiga)
- Empagliflozin ( Jardiance)
- Kanagliflozin (Invokana)
SGLT2-hämmare är ett bra tillägg vid otillräcklig effekt av metformin, i synnerhet vid etablerad hjärtkärlsjukdom, hjärtsvikt och/eller njursvikt. SGLT2-hämmare minskar återupptaget av glukos i njurarna, varvid glukos utsöndras i urinen. Vid behandling med Jardiance rekommenderas 10 mg, då 25 mg inte ger markant skillnad i glukossänkande effekt.
Även om fasta kombinationer kan passa för enskilda patienter och vara något billigare finns risker, t ex dubbelordination eller att preparaten är känsligare för restnotering. Därför rekommenderas inte fasta kombinationer vid behandling med glukossänkande läkemedel.
Dosering
Den glukossänkande effekten är beroende av njurfunktionen.
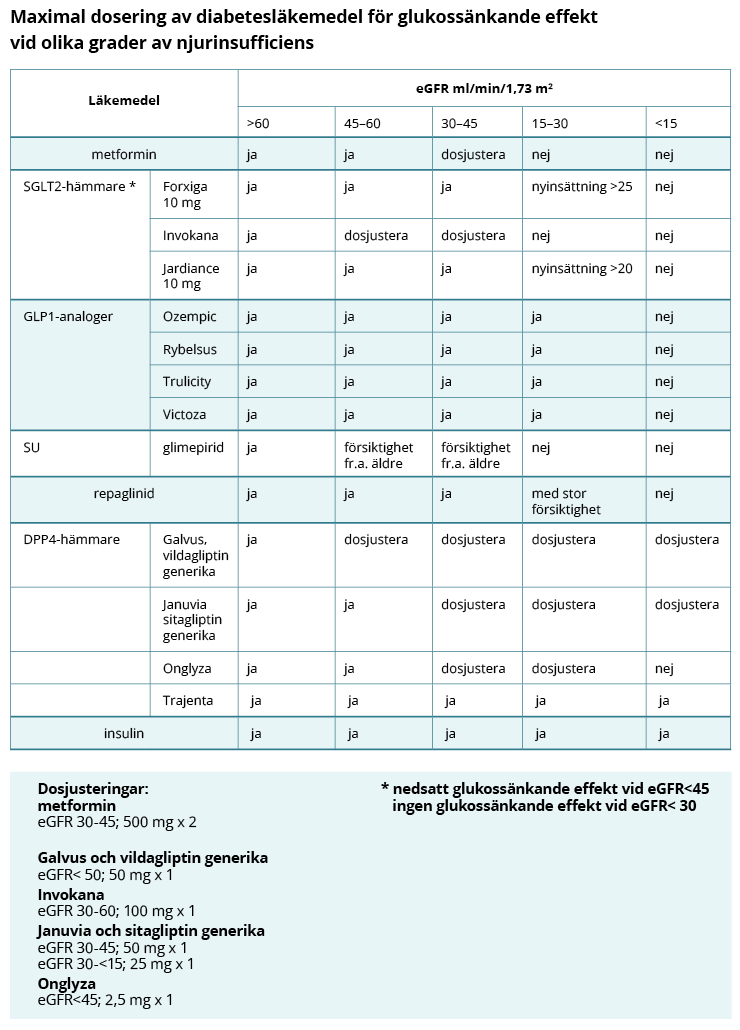 Klicka på bilden för att förstora eller förminska den
Klicka på bilden för att förstora eller förminska den
SGLT2-hämmares blodsockersänkande effekt kvarstår ned till eGFR >45 ml/min/1,73 m² och uteblir vid eGFR<30ml/min/1,73 m². Men för att minska risken för progress av hjärt-kärlsjukdom, hjärtsvikt- eller kronisk njursvikt kan kvarstående behandling med SGLT2-hämmare övervägas även vid lägre eGFR:
- Dapagliflozin (Forxiga) kan sättas in ned till eGFR >25 ml/min/1,73m².
- Empagliflozin (Jardiance 10 mg) kan sättas in ned till eGFR >20 ml/min/1,73m².
- Kanagliflozin (Invokana) kan sättas in ned till eGFR >30 ml/min/1,73m².
- Kanagliflozin (Invokana) dock ej vid diabetesfotsår eller diabetesneuropati.
Vid etablerad hjärt-kärlsjukdom rekommenderas utifrån primärt effektmått i första hand empagliflozin (Jardiance) som även visat effekt på kardiovaskulär död med låg NNT-nivå.
Diabetesläkemedel – NNT för det primära effektmåttet
Vid etablerad kardiorenal sjukdom bör SGLT2-hämmare ordineras oavsett HbA1c nivå, förutsatt att kontraindikationer inte förekommer. Vid hjärtsvikt (HFrEF och HFpEF) har dapagliflozin (Forxiga) och empagliflozin (Jardiance) bäst dokumentation.
Behandlingen bör hos dessa patienter bibehållas fram till kontraindikation oavsett HbA1c-svar. Däremot vid låg risk för hjärt-kärlsjukdom, hjärtsvikt eller njursvikt, avslutas behandlingen med SGLT2-hämmare om HbA1c inte sjunkit med minst 5 mmol/ mol efter cirka 6 månader.
SGLT2-hämmare ger inte viktuppgång och sällan hypoglykemier (möjligen i kombination med SU/insulin).
Använd med försiktighet till äldre - se avsnitt Äldre och läkemedel. Använd inte SGLT2-hämmare vid misstanke om diabetes till följd av insulinbrist, såsom vid typ 1 diabetes, LADA, pancreassjukdom, typ 2-diabetes med sviktande insulinproduktion eller annan diabetes med insulinbrist pga kraftigt ökad risk för ketoacidos. Genitala infektioner är en vanlig biverkan vid behandling med SGLT2-hämmare, framför allt initialt. Ovanliga biverkningar är normoglykemisk ketoacidos. Man bör undvika SGLT2-hämmare till patienter med nedsatt perifer cirkulation i nedre extremiteter.
SGLT2-hämmare ska (liksom metformin och SU/repaglinid) sättas ut vid tillstånd med ökad vätskeförlust (tex gastroenterit, hög feber mm) och inte sättas in igen förrän vätskebalansen återställts.
Information till dig som använder SGLT2-hämmare (pdf)
SGLT2-hämmare och metformin ska tillfälligt pausas vid akut sjukdom som medför påverkat allmäntillstånd, dehydrering eller vid större kirurgiska ingrepp på grund av ökad risk för normoglykemisk diabetesketoacidos.
Diabetes och operation, se worddokument.
-
GLP1-analoger
- Liraglutid (Victoza, 1 injektion dagligen)
- Dulaglutid (Trulicity, 1 injektion per vecka)
- Semaglutid (Ozempic, 1 injektion per vecka, Tablett Rybelsus, 1 gång per dag)
GLP1 analoger är dyrare än övriga glukossänkande läkemedel men kan företrädesvis förskrivas till patienter yngre än 75 år med dysreglerat HbA1c och obesitas >30kg/m2 som ej svarat på behandling med livsstilsintervention och tilläggsbehandling med SGLT2-hämmare.
GLP1-analoger är liksom DPP4-hämmare inkretin-aktiva läkemedel. GLP-1 utsöndras i tarmen vid måltid och ökar insulinfrisättningen och mättnadskänslan. De ges subkutant antingen dagligen eller som depåberedning en gång per vecka. Effekten på HbA1c är större än för DPP4-hämmare, vanligen minskning 10-20 mmol/mol, och är ett tilläggsalternativ vid bristande effekt på metformin.
Vid etablerad hjärt-kärlsjukdom har flera studier visat nytta att sätta in Victoza 1,8 mg, Ozempic (1 mg) eller Trulicity 1,5 mg som tilläggsbehandling till metformin för att minska risken av försämring eller dödlighet i hjärtkärlsjukdomar. Victoza i dosen 1,8 mg har som enda GLP1-analog l visat effekt på kardiovaskulär död och rekommenderas som andrahandsmedel efter SGLT2-hämmare.
Behandling med Ozempic (semaglutid) visade i studien SUSTAIN-6 att signifikant färre drabbades av stroke i behandlade gruppen, men ingen effekt på total eller kardiovaskulär död kunde ses efter 2 år. Trulicity 1,5 mg har visat på minskad kardiovaskulär risk, men ej död, oavsett om patienterna har etablerad kardiovaskulär sjukdom eller förhöjd kardiovaskulär risk.
Rybelsus är den första GLP-1-analogen i tablettform. Tabletten måste intas efter 6 timmars fasta (ingen mat eller dryck). Övriga läkemedel, föda och dryck får därefter intas efter tidigast 30 minuter, för garanterad klinisk effekt. Startdos av Rybelsus är 3 mg x 1 som upptitreras till 7 mg och därefter till 14 mg, som är måldosen. Denna behandling har visat ökad risk för gastrointestinal biverkningar jämfört med de andra GLP-1-analogerna. I nuläget föreligger inga publicerade data som styrker kardiovaskulära fördelar. Priset ligger i nivå med priset för Ozempic. Då priset är i nivå med subkutant administrerade GLP1-analoger men inte har bevisade fördelar, rekommenderas i nuläget inte peroral beredning, inte ens som ersättning till restnoterade GLP1-analoger.
Behandlingen med GLP1-analoger bör utvärderas regelbundet hos äldre individer och sättas ut vid försämrad nutritionsstatus. Inkretinbehandling bör undvikas hos personer med anamnes på pankreatit. Finns inga hjärt-kärlsjukligheter att ta hänsyn till, bör behandlingen omprövas om HbA1c inte sjunkit med åtminstone 10 mmol/mol i HbA1c efter 6 månader. Mag-tarmbiverkningar är relativt vanliga, i alla fall vid behandlingsstart. Även om GLP1-analoger kan användas för behandling av övervikt ( se kapitlet om obesitas) så ska de ej förskrivas inom förmånen till patienter utan diabetes. Personer med uppnått målvärde avseende HbA1c men med kvarstående obesitas bör hanteras enligt primär obesitasbehandling och inte förskrivas GLP1-analoger inom läkemedelsförmånen.
-
Sulfonureider (SU) och repaglinid
- Glimepirid
- Repaglinid (NovoNorm)
Vid sviktande behandlingsmål på livsstilsintervention och metformin kan SU/repaglinid övervägas som tillägg framför allt till yngre personer utan samsjuklighet. SU/repaglinid är också ett alternativ vid intolerans eller kontraindikation mot metformin.
SU stimulerar den egna insulinfrisättningen. För klinisk effekt måste en tillräckligt stor fungerande betacellsmassa finnas kvar. Den maximala glukossänkande effekten inträder vid relativt låg dos, till exempel glimepirid 1–2 mg x 1 medan högre dos kan leda till biverkningar utan bättre effekt. Repaglinid stimulerar också insulinfrisättningen men har kortare verkningstid och intas till måltiderna för att förstärka det fysiologiska insulinsvaret.
Behandling med SU/repaglinid medför ökad risk för hypoglykemier, någon gång mycket allvarliga, främst hos äldre, vid nedsatt njurfunktion och/eller i kombination med insulin. SU är kontraindicerade vid eGFR < 30 ml/min/1,73m2. Glimepirid kan användas, med viss försiktighet, vid eGFR 30-60 ml/min/1,73m2, repaglinid eventuellt ner till eGFR 15 ml/ min/1,73m2. SU/repaglinid påverkar inte kardiovaskulär morbiditet eller mortalitet.
Viktuppgång, är en vanlig biverkning vid behandling med SU och repaglinid och utgör en stor nackdel i aktuell patientgrupp som ofta redan är överviktig, Enligt olika metaanalyser rör det sig om viktuppgång på cirka 2 kg i genomsnitt.
-
DPP4-hämmare
- Linagliptin (Trajenta)
- Saxagliptin (Onglyza)
- Sitagliptin (Januvia, generiskt Sitagliptin)
- Vildagliptin (Galvus, generiskt Vildagliptin)
DPP4-hämmare hämmar nedbrytningen av endogent GLP-1. Effekten är beroende av blodglukosnivån och läkemedlen ger inte hypoglykemier. Den blodsockersänkande effekten är tämligen modest med en minskning av HbA1c på omkring 5 mmol/mol på 6 månader.
Patentutgången gör att Sitagliptin (Januvia) och Vildagliptin (Galvus) har ett betydligt lägre pris och rekommenderas i första hand bland DPP4-hämmarna.
DPP4-hämmare ges som tablett, och kan vara ett tilläggsalternativ vid sviktande effekt på metformin. Behandling med till exempel DPP4-hämmare kan vara aktuellt där det är särskilt viktigt att undvika hypoglykemier, exempelvis hos yrkeschaufförer eller äldre. Flertalet DPP4-hämmare behöver dosjusteras vid nedsatt njurfunktion, dock inte Trajenta. Personer med tidigare pankreatit ska inte behandlas med inkretinpreparat.
Behandling med DPP4-hämmare bör avslutas om HbA1c inte sjunkit mer än 5 mmol/mol på 6 månader. Denna läkemedelsgrupp anses som kardiovaskulärt säker, möjligen med undantag för saxagliptin där viss osäkerhet råder (hjärtsvikt). Befintliga studier har inte visat någon kardiovaskulär vinst.
-
Glitazon
- Pioglitazon
Pioglitazon sänker glukosnivån genom att minska insulinresistensen vilket leder till ett ökat perifert glukosupptag och en minskad glukosproduktion från levern. Den glukossänkande effekten motsvarar den för metformin och SU men har en mer ihållande effekt. Hypoglykemi risken är låg och förekommer i praktiken främst vid samtidig behandling med SU, repaglinid eller insulin.
Pioglitazon medför ofta viktuppgång men denna kan minskas genom tillägg med metformin. Långtidsdata finns, och är delvis positiva, men det finns flera allvarliga biverkningar, bland annat hjärtsvikt, ödem och ökad frakturbenägenhet, vilket bör beaktas vid eventuell förskrivning.
Insulinbehandling vid diabetes
-
Insulinbehandling vid typ 2 -diabetes
Efter längre tids diabetesduration måste man ofta gå över till tvådos- eller flerdosregim eftersom den endogena insulinproduktionen då blir otillräcklig. En väletablerad behandlingsform är att ge NPH-insulin till natten i kombination med annat glukossänkande läkemedel (till exempel metformin) dagtid. Fördelen är enkelhet och något mindre risk för viktökning i jämförelse med flerdosbehandling. Beakta att det finns stora individuella skillnader i insulinbehov beroende på insulinkänslighet, fysisk aktivitet och kostens sammansättning.
Nackdelen med insulinbehandling vid typ 2-diabetes är risken för hypoglykemi och den viktuppgång som regelmässigt ses vid förbättring av blodsockerläget. Behandling med måltidsinsulin eller mixinsulin ger en högre risk för hypoglykemi och viktuppgång jämfört med behandling med medel-/långverkande analoger. Insulin kan kombineras med andra klasser av glukossänkande läkemedel men kombinationsbehandling med SU rekommenderas ej på grund av hypoglykemirisk och viktuppgång. Riskerna bedöms vara större än nyttan med dessa kombinationsbehandlingar.
Hypoglykemier orsakar stort lidande för patienten och driver även sjukvårdskostnaderna.
Alla typer av insulinbehandling går att använda vid uttalad njursvikt. Insulinclearance minskar dock vid parallellt med sjunkande GFR och noggrann uppföljning med täta blodsockerkontroller och dosjusteringar är viktiga för att uppnå behandlingsmål och samtidigt undvika hypoglykemier.Rekommendationer:
- Välj NPH-insulin i första hand vid insulinbehandling av typ 2-diabetes.
- Byt till långverkande insulinanalog (Abasaglar/Toujeo) endast om behandling med NPH-insulin ger upprepade nattliga hypoglykemier trots att man provat dossänkning. Kontroll av nattligt P-glukos rekommenderas.
- Byt till ultralångverkande insulin Tresiba endast om nattliga hypoglykemier fortsätter trots behandling med Abasaglar/Toujeo.
- Vid behov av snabbverkande insulin, välj insulin aspart istället för Novorapid respektive insulin lispro istället för Humalog.
Behandlingsregimer vid insulinbehandling av typ 2-diabetes:
- Inled i första hand med metformin (eller annat glukossänkande läkemedel) + nattinsulin (NPH). Börja med 10E NPH-insulin till natten och titrera upp dosen med 2–4 E cirka var tredje dag med mål för fasteblodsockret mellan 5 och 6 mmol/L.
- I andra hand, använd metformin + tvådosinsulin. Börja med 6E mixinsulin eller NPH-insulin till frukost och kvällsmat och titrera upp. Vid byte från nattinsulin till insulin i tvådos kan nattinsulindosen initialt delas upp så att 50 % ges till frukost och 50 % till middagsmålet.
- Vid otillfredsställande effekt av insulin i tvådos kan man byta till måltids- och basalinsulin. Man startar då med samma totaldos, initialt uppdelad i cirka 20% till vardera frukost, lunch och kvällsmat och 40 % till natten. Om man inte går över från tvådos utan sätter in flerdosregim direkt kan man börja med en insulindos på 2–4 E snabbverkande insulinanalog till måltiderna och 6–10E NPH-insulin till natten.
Beräkning av åtgång insulin
Dygnsdos Beräknad åtgång insulin per tremånadersperiod 10 E 1 x (5 x 3ml) 20 E 2 x (5 x 3ml) 30 E 2 x (5 x 3ml) 40 E 3 x (5 x 3ml) 50 E 3 x (5 x 3ml) 60 E 4 x (5 x 3ml) 70 E 4 x (5 x 3ml) 80 E 5 x (5 x 3ml) 90 E 5 x (5 x 3ml) 100 E 6 x (5 x 3ml) Det underlättar för patienten om hen får ut rätt mängd insulin på receptet.
-
Insulinbehandling vid typ 1 -diabetes
Vid typ 1 diabetes kan det tidigt i sjukdomsförloppet finnas kvarvarande endogen insulinproduktion men denna avtar med tiden för att efter några år i de flesta fall helt upphöra. Vid nyinsättning av snabbverkande insulinanalog rekommenderar arbetsgruppen Insulin lispro Sanofi alternativt Insulin aspart Sanofi då behandlingen är lika bra som med övriga snabbverkande analoger men bidrar till lägre kostnader.
Diabeteshandboken/insulinerna (diabeteshandboken.se)
I tidiga skeden av sjukdomen är det en fördel att använda NPH-insulin där steady-state insulinnivåer nås snabbare. Efter en tids behandling sjunker ofta insulinbehovet tillfälligt och det är då lättare att styra behandlingen med NPH-insulin än med en långverkande insulinanalog.
I senare skeden av sjukdomen, då symtomgivande blodsockersvängningar och hypoglykemier är vanligare, rekommenderas långverkande insulinanaloger eftersom dessa har visats kunna ge lägre HbA1c med mindre risk för hypoglykemier jämfört med NPH-insulin. Långverkande insulinanalogerna glargin (Abasaglar/Toujeo) provas i första hand. Vid fortsatta problem med nattliga hypoglykemier kan insulin degludek (Tresiba) provas.
Fungerar inte pennbehandling optimalt kan man överväga pumpbehandling. Snabbverkande insulin ges då kontinuerligt. Stopp i pumpen kan medföra snabb risk för ketoacidos. Alla pumpbärare skall ha recept på och kunskap om alternativdoser med pennor. Se information om Insulinpump.
-
Snabbverkande human- och analoginsuliner
- Insulin aspart
- Insulin lispro
Ovan nämnda snabbverkande biosimilarer är kostnadseffektiva alternativ till NovoRapid (aspart) och Humalog (lispro).
Kännetecknande för de snabbverkande analogerna är
- att de kan tas före, direkt i anslutning till, under eller efter måltid.
- att effekten sätter in efter cirka 15 min (undantaget Fiasp).
- att durationen är 3–5 timmar, vilket gör att risken för hypoglykemi och behovet av mellanmål mellan huvudmålen är mindre.
Enda indikationen för snabbverkande humaninsulin är till patienter med diabetisk gastropares eftersom insulinprofilen oftast passar bättre med förlångsammat födoupptag.
De snabbverkande analogerna är likvärdiga. Byte till Insulin lispro Sanofi eller insulin aspart bör av kostnadsskäl ske hos de som står på annan snabbverkande insulinanalog i samråd med patienten om inte särskilda skäl föreligger såsom att patienten behöver minnespenna eller har cylinderampuller.
Humalog finns också i styrkan 200E/ml vilket kan vara ett bra alternativ vid höga doser insulin (minst 20E/dag) eftersom det blir en mindre mängd insulin. Finns enbart i engångspenna (KwikPen) för att inte missförstånd om dosering ska ske.
-
Medellångverkande insulin (NPH-insulin)
- NPH-insulin (Humulin NPH)
Vid symtomgivande hyperglykemi ges NPH-insulin som basalinsulin i kombination med snabbverkande insulin till måltiderna. Ett alternativ kan vara att välja mixinsulin x 2–3. Parallellt med detta titreras metformin upp. Vid uppnådd fulldos metformin kan ofta insulindosen reduceras och ibland avslutas. Insättning av diabetesläkemedel från övriga grupper kan behöva göras för att uppnå HbA1c målvärdet.
Kännetecknande för medellångverkande insulin är:
- att lösningen är grumlig och det är viktigt att blanda lösningen innan den injiceras.
- att effekten inträder efter 1–3 timmar, är maximal efter 4–6 timmar med duration cirka 12-16 timmar.
- att durationen är dosberoende – högre dos ger längre duration.
De olika NPH-insulinerna är likvärdiga. Vid val av insulin är NPH-insulin förstahandsval vid typ 2 diabetes och kan också med fördel användas i inledningsskedet av typ 1 diabetesbehandling eftersom halveringstiden inte är så lång och att man därför når steady-state snabbare.
-
Långverkande insulinanaloger
- Insulin glargin (Abasaglar, Toujeo, Lantus)
- Insulin detemir (Levemir)
- Insulin degludek (Tresiba)
Långverkande insulinanaloger
- har en flackare absorptionsprofil än NPH-insulin och därmed en jämnare effekt över hela dygnet. Undantag är insulin detemir (Levemir) som ges 2 ggr/dygn för att ha jämnare effekt.
- ger lägre risk för nattliga hypoglykemier än NPH-insulin vid jämförbara HbA1c-nivåer.
Insulin glargin (Abasaglar, Lantus)
- har effektduration i steady-state på 22–26 timmar vilket gör att det oftast räcker med en dos per dygn.
- tar 2–4 dygn innan man uppnår steady-state.
- dosen kan ges när som helst under dagen bara det sker vid samma tid. Mest studerat är att ge insulin glargin till kvällsmaten eller till natten.
- om dosen inte räcker hela dygnet, vilket är fallet hos 10–30 % av patienterna med typ 1 diabetes, så fördelas insulinet oftast i två doser som ges med cirka 12 timmars intervall.
- Abasaglar är cirka 16 % billigare än Lantus (november 2020), för övrigt lika.
Insulin glargin 300E/ml (Toujeo)
- är långverkande insulin innehållande glargin men i högre koncentration än i Abasaglar och Lantus. Farmakokinetiken har därmed förändrats så att durationen blir längre och blodglukosvariabiliteten mindre.
- jämfört med Lantus har man sett färre hypoglykemier hos patienter med typ 2 diabetes och jämnare blodsockerprofil hos patienter med typ 1 diabetes.
- tillhandahålls enbart i förfyllda pennor för att undvika förväxlingsrisk.
- det är billigare än Lantus och jämförbart med Abasaglar, då högre dos behövs för samma effekt.
Arbetsgruppens rekommendation är därför att man använder Abasaglar/Toujeo i första hand vid nyinsättning av långverkande insulinanalog och att byte kan ske hos de som redan står på annan långverkande insulinanalog, efter samråd med patienten.
Insulin detemir (Levemir)
- variationen i absorption från den subkutana vävnaden är lägre än för NPH-insulin och insulin glargin.
- durationen är dosberoende. Vid doser under 0,4 E/kg krävs oftast 2 doseringstillfällen. Vid dosering med 2 doser per dygn uppnås steady-state efter 1–1,5 dygn.
Insulin degludek (Tresiba)
- har flackare absorptionsprofil än övriga långverkande insuliner.
- det har halveringstid på cirka 25 timmar, tar 2–3 dygn till steady-state och injiceras en gång per dag.
- en fördel jämfört med övriga långverkande insulinanaloger, är färre nattliga hypoglykemier och detta insulin kan därför provas där nattlig hypoglykemi är ett hinder för att uppnå adekvat metabol kontroll.
-
Mixinsuliner och kombinationer med insulin
Mixinsuliner
- innehåller snabbverkande insulinanalog, där en del är fritt och en del är bundet till protamin som NPH-insulin.
- injiceras före måltid två till tre gånger per dag.
- är ett alternativ till flerdosregim för personer där perfekt metabol kontroll inte eftersträvas eller är möjligt.
- mixinsulinerna Humalog Mix 25, Humalog Mix 50 och NovoMix 30 injiceras precis före måltiden.
Arbetsgruppen rekommenderar NPH-insulin i en eller tvådos till äldre istället för mixinsulin för att undvika hypoglykemier.
Kombinationer med insulin
Det finns nu två fasta kombinationer av långverkande insulinanalog och GLP-1-analog, Xultophy (insulin degludek + liraglutid) och Suliqua (insulin glargin + lixisenatid). Preparaten subventioneras endast för patienter med typ 2 diabetes som inte har nått tillräcklig glykemisk kontroll genom metformin och långverkande insulinbehandling, och när behandling med GLP-1-analog bedöms vara lämplig. Arbetsgruppens rekommendation är att ha en begränsad förskrivning och att alltid prova substanserna var för sig innan fast kombination ges.
-
Injektionshjälpmedel
Flergångspennor
Laddas med cylinderampuller. Själva insulinpennan förskrivs som hjälpmedel/ handelsvaror i journalsystemet eller på hjälpmedelskort och tillhörande cylinderampull med insulin förskrivs som läkemedel (5 x 3 ml).
Förfyllda insulinpennor
Pennan är redan fylld med insulin och kasseras när den är slut. Förskrivs som läkemedel (5 x 3 ml).
Insulinpennor med specialfunktion
- Innolet (används till Levemir och NovoRapid)
Förfylld insulinpenna speciellt lämpad för äldre personer och patienter med särskilda behov. Tydlig doseringsskala och stor injektionsknapp. Greppvänlig vilket underlättar för patienter med minskad rörlighet i händerna.
Insulinpenna med minnesfunktion
- NovoPen 6 med möjlighet för nedladdning av data
Möjlighet att avläsa antal enheter som gavs vid senaste injektion och hur många timmar sedan senaste injektion gavs.
Förteckning över diabetesprodukter med varunummer som ingår i förmånen finns på Sil Online (6).
Injektionsteknik
Insulin ska injiceras subkutant (7). Engångskanyler med längd 4–5 mm är tillräckligt för de flesta. Vid injektion av NPH-insulin är upptaget snabbast i magen och långsammast i låret/skinkan. Vid injektion av insulinanaloger är absorptionen samma oberoende var insulinet ges. Lämpliga injektionsområden är buk och skinka samt, om tillräckligt med subkutant fett, även på lårets ovansida. För att insulinabsorptionen ska vara så lik som möjligt dag för dag rekommenderas följande injektionsområden:
- Snabb- och långverkande insulinanaloger – magen, skinkan, låren.
- Medellångverkande och långverkande – skinkan, låren.
- Mixinsulin – magen på morgonen och låret/skinkan på kvällen.
Injektionsteknik vid diabetes (pdf)
Vid uttalad övervikt och högt BMI kan uttalad insulinresistens föreligga och patienten kan kräva väldigt höga insulindoser. Det individuella insulinbehovet år successivt titreras fram. Vid insulindoser över 40E kan man ge halva dosen först och sedan ställa in resterande dos och injicera på nytt. Det är också möjligt att välja ett långverkande insulin som är mer koncentrerat, för att minska volymen insulin som injiceras.
Det finns utförliga instruktionsfilmer på olika hjälpmedel för läkemedel som ska injiceras. (9)
Samlingsplattformen för medicinska instruktionsfilmer (medicinskainstruktioner.se)
Förvaring av insulin
Den insulinpenna som börjat användas ska förvaras i rumstemperatur. Övrigt förråd av insulin ska förvaras i kylskåp. Insulin får inte frysas, tål inte värme över 25 grader och ska inte exponeras för starkt solljus. Det finns speciella kylfodral att beställa som håller insulinet svalt i minst 45 timmar. Vid resor ska insulinet förvaras i handbagaget.
Insulingivning i kommunal hemsjukvård
Insulinordination görs i primärvårdens och sjukhusens journalsystem. Diabetessjuksköterskan står för merparten av insulinjusteringarna.
För patienter med läkemedel ordinerade i Pascal skall insulinordinationer ske där. Endast läkare kan ordinera i Pascal. I vissa fall sker ordination i journalsystem via separat ordinationshandling som finns tillgänglig i PMO som brevmall/ dokumentmall.
Sjuksköterska kan enligt lag delegera injektion av insulin med penna till annan befattningshavare som har tillräckliga kunskaper för uppgiften.
För ordinationsunderlag för insulin, se (8).
-
Insulinpump
Ett alternativ för patienter med typ 1 diabetes och enstaka patienter med typ 2-diabetes till intensiv insulinbehandling med multipla insulininjektioner per dag, är kontinuerlig insulintillförsel med pump (CSII). Insulin tillförs via en kanyl i underhudsfettet. Insulinpumpen programmeras med det basala behovet av insulin = basaldos. Basaldosen varieras under dygnet och olika dygnsprogram kan ställas in utifrån individuella behov. Vid ökat insulinbehov, såsom vid sjukdom med feber, kan basaldosen ökas temporärt och vid minskat insulinbehov som vid fysisk aktivitet, kan basaldosen minskas temporärt. Vid måltider doseras insulin som bolusdos manuellt via pumpen. Insulinpumpbehandling ger möjlighet att ge bolusdosen på olika sätt; ge hela dosen direkt, ge dosen under längre tid eller uppdelad där en del ges direkt och den andra delen under längre tid. Under senare åren har det uppkommit sensorstyrda pumpar s k avancerad hybrid closed loop system (AHCL) där basinsulindosen justeras automatiskt utifrån sensorglukosvärden. Bolusdoser ges enligt uppskattad mängd kolhydrater vid varje måltid.
Behandling med insulinpump kan ge mindre risk för allvarliga hypoglykemier och leder oftast till ett ökat välbefinnande. Det föreligger en ökad risk för ketoacidosutveckling vid insulinpumpbehandling beroende på att det endast är snabbverkande insulin som tillförs. Uppkommer avbrott i insulintillförseln finns inga depåer av insulin i kroppen och ketonproduktionen kommer därför igång snabbt. Detta kan utvecklas redan vid relativt blygsamma blodglukosstegringar (10–15 mmol/L).
Patienten måste därför genomföra flera dagliga blodglukosmätningar och vara väl förtrogen med ketonmätning i blod. Patienten måste förstå att ketontestning ska utföras vid höga blodglukosvärden samt kunna tolka och åtgärda resultatet.
En förutsättning är att patient/anhöriga kontinuerligt utbildas i insulinpumpbehandling och är väl förtrogen med sin utrustning.Användning av insulinpump bör övervägas hos individer med typ 1-diabetes vid kvarstående HbA1c ≥ 70 mmol/mol eller upprepade hypoglykemier eller hypoglykemisk omedvetenhet (hypoglycemic 'unawareness') trots försök till optimerad behandling med dagliga insulininjektioner. Insulinpump kan bidra till förbättrad livskvalitet.

